Скрининг новорожденных: виды и сроки проведения

В некоторых странах, в том числе в России, делают скрининг новорожденных. Это важное диагностическое мероприятие проводится в первые дни жизни, чаще всего еще в роддоме, и позволяет вовремя выявить различные заболевания у малышей.
Что это такое?
«Скрининг» в переводе с английского языка означает «сортировка», но в медицинской практике это слово употребляется в значении «обследование». Скринингом, например, называют УЗИ во втором триместре беременности, во время которого врач замеряет большое количество параметров развития плода.
Скрининг новорожденных также включает проверку работы нескольких систем организма, в том числе слуха, органов зрения, неврологических реакций, анатомического строения, УЗИ внутренних органов и анализ крови на генетические заболевания.
Осматривая ребенка в течение первых суток после появления на свет, врач оценивает состояние кожных покровов: ровные и чистые ли, какого они цвета, нет ли синюшности; затем позу ребенка, которая свидетельствует о мышечном тонусе. В норме малыш сам принимает позу лягушки.
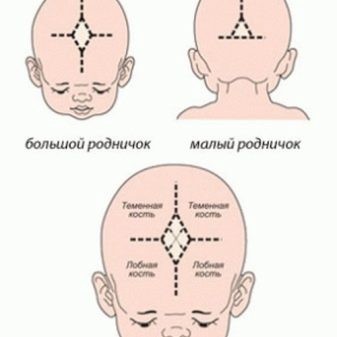
Далее врач осматривает и осторожно ощупывает головку, есть ли небольшие припухлости, синяки (часто они появляются во время родов). Уделяется внимание состоянию родничков – их у малыша два. Обязательно замеряется окружность головы и сравнивается с длиной тела и весом, эти показатели всегда соотносятся между собой.
Следующий этап – осмотр носовых проходов. Врач должен убедиться, что они чистые и ничто не мешает дыханию, и достаточно широкие, чтобы пропускать необходимое количество воздуха. Ротовая полость также становится объектом внимания, в том числе оценивается степень формирования неба, наличие или отсутствие укороченной уздечки.
Врач проверит шею ребенка, прощупает ее на наличие выпуклостей, уплотнений, осмотрит ключицы, перелом которых – довольно частое явление во время родов из-за физиологических особенностей рождения малыша.
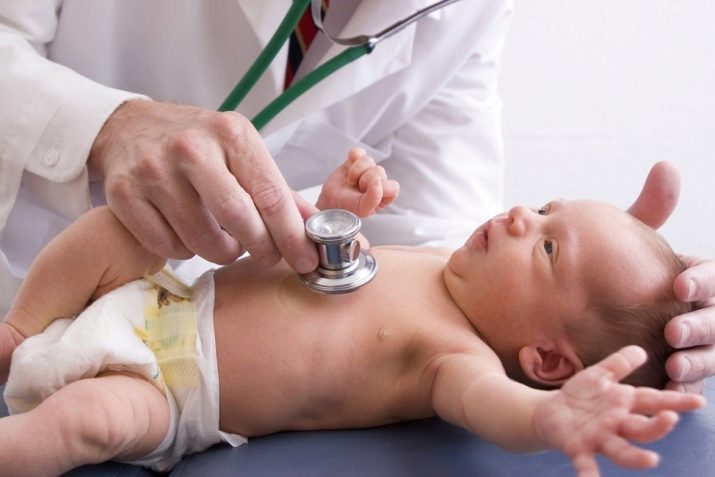
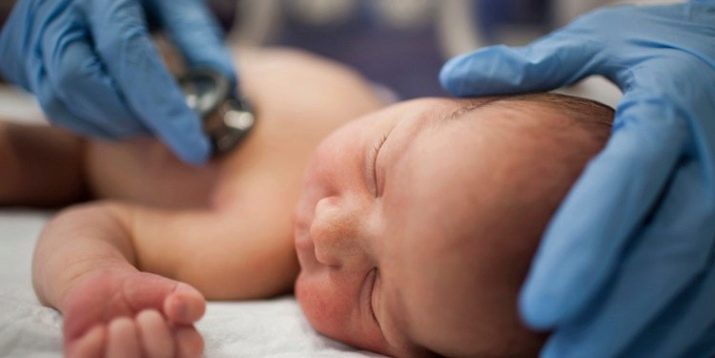
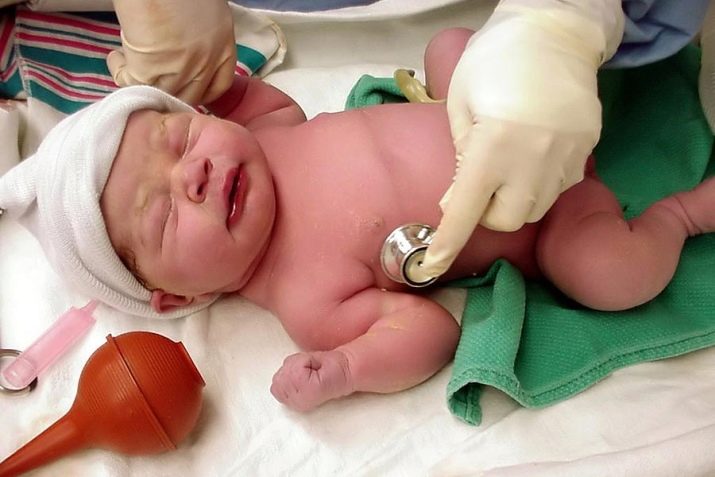
Обязательно прослушивается сердце ребенка, его ритм, нет ли шумов. При помощи стетоскопа врач послушает и легкие на предмет хрипов, которые могут свидетельствовать о наличии в них жидкости.
Прощупывая живот, врач определит расположение внутренних органов, их размеры, форму, и перейдёт к половым органам. Сначала врач делает визуальный осмотр, оценивая их развитость.
У девочек бывают небольшие выделения из вагинального отверстия, это считается нормой. У мальчиков врач обращает внимание на то, опущены ли оба яичка в мошонку, нет ли паховых грыж.
При первом осмотре врач проверяет также, нет ли у ребенка вывиха головки бедра, строение рук и ног, в том числе ступней, их симметрию и правильное положение.
Для малыша все эти осмотры и манипуляции безвредны, но позволяют врачам еще в первые дни, а иногда и часы жизни убедиться в том, что ребенок родился здоровым и его жизни ничего не угрожает. Даже если скрининг выявил какие-либо отклонения от нормы, то будет назначено более тщательное и глубокое обследование. В случае подтверждения диагноза врачи сразу же приступят к лечению, не давая болезни развиться.
Именно поэтому Всемирная организация здравоохранения рекомендовала проводить также неонатальный скрининг новорожденных, позволяющий установить наличие или отсутствие у появившегося на свет ребенка генетических заболеваний.
Виды
Различают несколько видов скрининга новорожденных в зависимости от того, на что именно обращает внимание врач в перинатальном центре при проведении осмотра: аудиологический, кардиологический, офтальмологический, а также генетический.
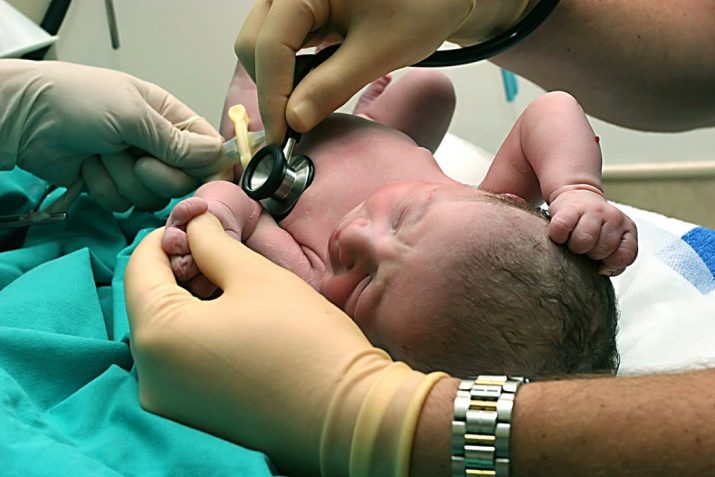
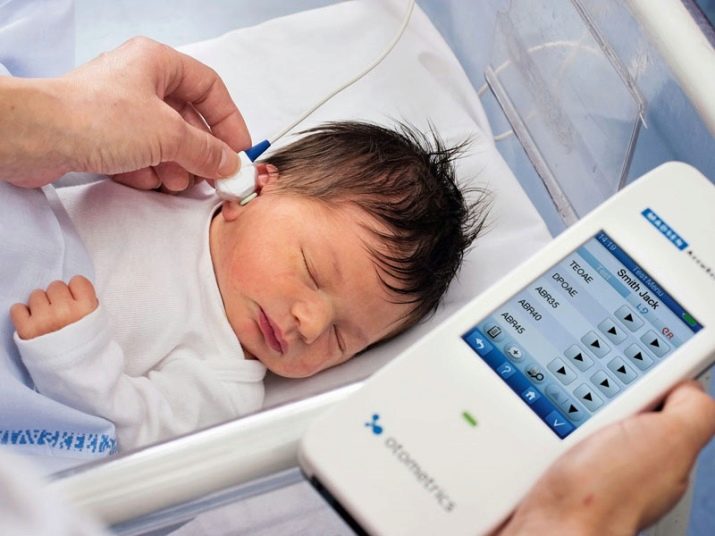
Аудиологический тест направлен на проверку слуха малыша. Для его проведения используется специальный прибор – аудиометр. Принцип его работы основан на том, что уже на следующий день после рождения особые клетки в слуховом аппарате ребенка способны не только улавливать, но и отвечать на звуковой сигнал. Аудиометр сначала посылает такой сигнал в слуховой канал каждого уха малыша, а затем «слышит» ответ.
Для проведения нейроаудиоскрина достаточно просто поднести прибор, внешне напоминающий мобильный телефон, к уху ребенка и одновременно вставить в него тонкий зонд. В целях профилактики инфекций, к которым новорожденные очень уязвимы, на зонд надевается насадка. Сам зонд вводят не глубоко, только в самое начало слухового канала.
Результат аудиоскрининга ждать не придется, результаты сканирования сразу появляются на экране прибора, и врач или медсестра, проводящие тест, записывают его показания: «+» или «-». Первое означает, что со слухом у малыша все хорошо, второе – что ребенок этим ухом не слышит. Впрочем, это вовсе не означает глухоту. При отрицательном результате теста его повторяют в возрасте 1 месяц. Чаще всего к этому времени результат сменяется на положительный. Иногда помехи создают первородная смазка или слизь, скопившаяся в слуховом проходе.
Проведение ауодискрининга в России стало обязательным с 2008 года. Накопленная за этот период статистика показывает, что на этом этапе проблемы со слухом выявляются только у одного из 650 новорожденных.
Кроме наличия или отсутствия слуха, прибор также показывает, одинаково ли слышит малыш. Если на экране появилась надпись «AD = AS», это означает, что сигнал в правом и левом ухе ребенка одинаков.
Проверяя слух ребенка, врач осматривает также слуховые проходы, правильность их формирования. А форма ушной раковины на слух не влияет. У новорожденных уши могут быть плотно прижаты к черепу, но через несколько дней расправляются, иногда оттопыриваясь довольно сильно.
Развитие ушной раковины продолжается, пока малышу не исполнится два года, а до тех пор ее форма может меняться.
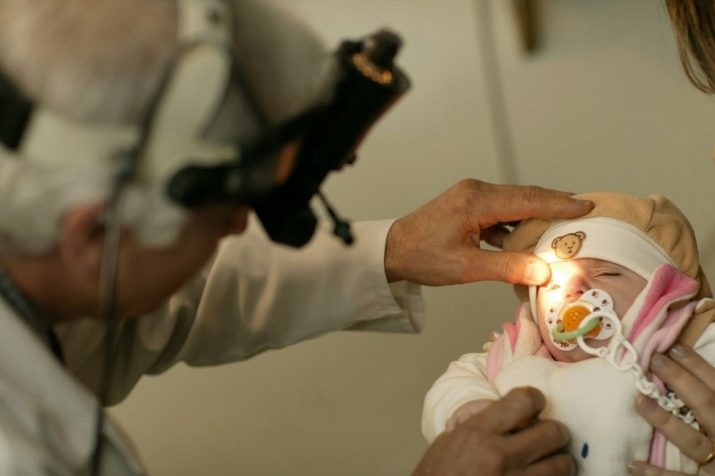
Офтальмологический скрининг обычно делают во время первого осмотра ребенка в течение 24 часов после рождения. Специальный фонарик помогает врачу установить, нет ли у ребенка повреждения глаз, недоразвития, помутнения хрусталика. Иногда осмотр затрудняют отекшие веки или лопнувшие сосуды, в этом случае скрининг повторяют через несколько дней.
Офтальмологическому скринингу недоношенных детей уделяется еще больше внимания, поскольку у детей, родившихся раньше срока, может обнаружиться недоразвитие сетчатки – ретиноппатия. Эта патология встречается только у детей, весивших при рождении менее 1500 гр. Но не обязательно недоношенный ребенок имеет проблемы со зрением.
В любом случае, в 3–4 месяца каждому ребенку назначается повторное офтальмологическое обследование, которое проводится в детской поликлинике и включает проверку глазного дна. Малыш может быть недоволен осмотром, но он не испытывает при этом болезненных ощущений.
В некоторых клиниках используют специальное оборудование, позволяющее за 30 секунд снять все необходимые показатели состояния глаз. Затем прибор интерпретирует их, а врач, сравнив с показателями нормы, может сделать вывод о здоровье органов зрения.
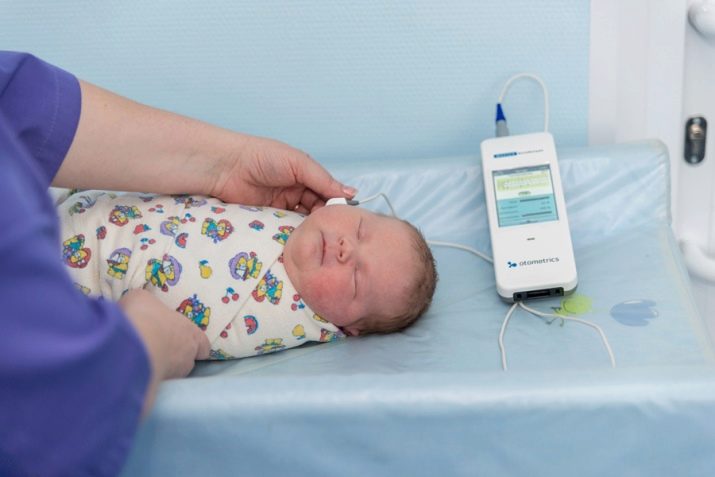
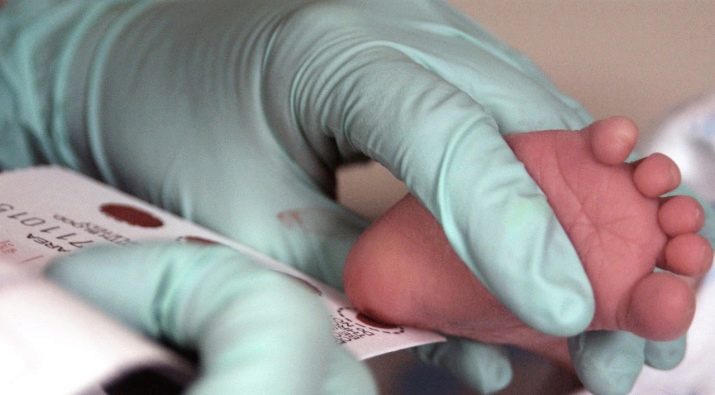
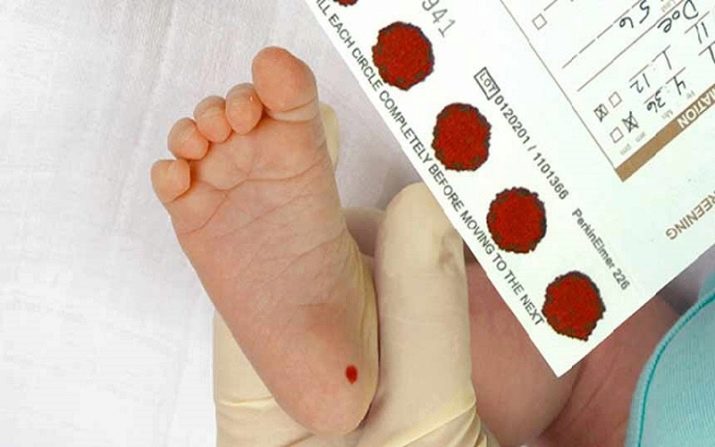
Еще один вид неонатального скрининга также называют пяточным тестом, поскольку для его проведения нужна периферийная кровь, а пяточка малыша – самое подходящее место для забора крови.
По рекомендации ВОЗ кровь исследуется на самые распространенные генетические заболевания. В России неонатальный скрининг новорожденных проводится уже 15 лет. При подозрении на наличии у ребенка заболеваний, в том числе инфекционных, врач назначает биохимическое исследование крови. У новорожденных кровь на биохимию берется также из пятки.
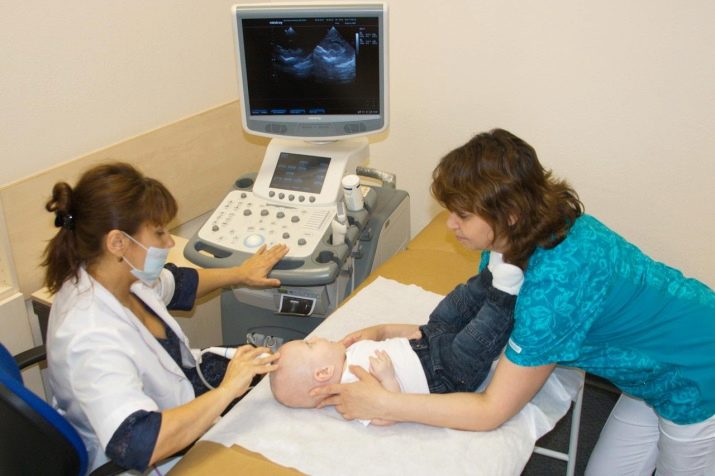
Кроме того, если во время проведения УЗИ во втором и третьем триместрах беременности у плода были выявлены патологии развития, то ему назначают УЗИ-скрининг новорожденного. Это исследование показывает наличие дисплазии тазобедренного сустава и врожденного подвывиха бедренной кости, которые легко корректируются своевременным лечением. Также через открытые роднички новорожденному проводится ультразвуковое исследование головного мозга.
Эта процедура позволяет получить информацию о неврологических патологиях или их отсутствии.
Что можно выявить?
В России неонатальный скрининг, или пяточный тест используют для выявления 5 генетических, т. е. наследственных заболеваний.
Безусловно, болезней у новорожденных может быть значительно больше. Но из них выбраны наиболее распространенные, сложные, а также поддающиеся диагностике и лечению. Это фенилкетонурия, адреногенитальный синдром, муковисцидоз, галактоземия, врожденный гипотиреоз.
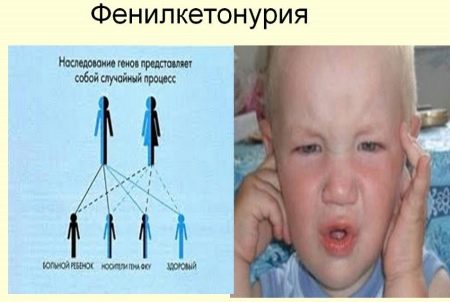
Фенилкетонурией, сокращенно ФКУ, называется наследственный дефицит фермента, отвечающего в организме за расщепление аминокислоты фенилаланина. Эта аминокислота встречается во многих продуктах, что делает необходимым соблюдение специальной диеты.
Если болезнь не была выявлена в раннем возрасте или родители отказались от ее соблюдения по каким-либо, например, религиозным соображениям, то в результате распада аминокислоты в организме будут накапливаться ацетоновые тела.
Интоксикация приведет к появлению у ребенка таких симптомов, как отставание в умственном развитии, судорог и других признаков поражения центральной нервной системы. Это довольно редкое заболевание встречается у одного ребенка из 15 тысяч.
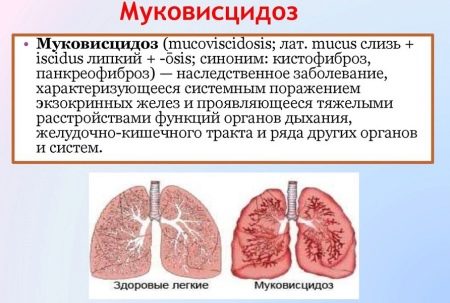
Муковисцидоз – также генетическое заболевание, заключающееся в неправильной работе органов, которые вырабатывают эндокринный секрет. Это потовые железы, а также особые клетки в бронхах, кишечнике и поджелудочной железе. Отделяемое этих клеток густеет, превращаясь в подобие слизи, нарушающей работу внутренних органов. Особенно часто проявляются симптомы в дыхательной и пищеварительной системах.
Часто на фоне нарушения функционирования органов присоединяются инфекции, вызывающие пневмонии, бронхиты и другие тяжелые болезни. Также муковисцидоз приводит к образованию кист и рубцовой ткани в поджелудочной железе. Наследственный муковисцидоз выявляется у 1 новорожденного из 2 тысяч.
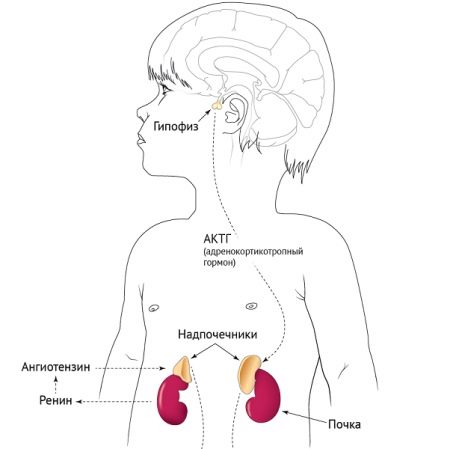
Адреногенитальный синдром (АГС) – неправильная работа надпочечников. Эти железы вырабатывают гормоны кортизол и альдостерон. Если их количество не соответствует норме, возникают такие патологии, как раннее половое развитие, впоследствии – бесплодие, а также различные заболевания почек.
Врожденный гипотиреоз связан с неправильной работой щитовидной железы. Корректировать болезнь помогает гормональная терапия, причем на врожденный гипотериоз вполне можно воздействовать и даже излечить полностью, конечно, если меры приняты вовремя.
В противном случае снижение выработки гормонов щитовидной железы приводит к нарушениям работы сердца, психического и физического развития.
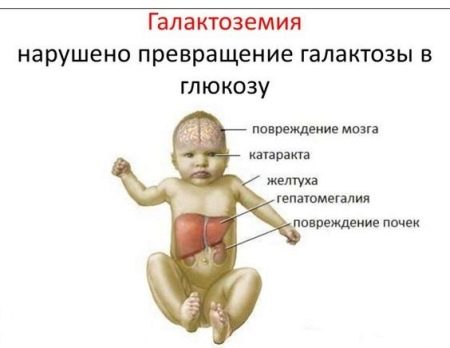
Галактоземия – это заболевание, связанное с непереносимостью галактозы и других углеводов молока, в том числе грудного.
Если не соблюдать специальную диету и уже в раннем возрасте отказаться от грудного вскармливания, то со временем возникают болезни печени, органов зрения, ребенок начинает отставать в умственном развитии. Однако применение безлактозных смесей и соответствующий режим питания позволяют избежать всех этих неприятных последствий.
Несмотря на то, что это наследственные заболевания, если во время провести обследование на наличие их у ребенка и сразу начать адекватное лечение, можно существенно снизить вероятность их развития, а также степень тяжести болезни. Родителям также важно знать о патологиях, чтобы соблюдать диету и баланс физических, эмоциональных и умственных нагрузок для обеспечения оптимальных условий развития ребенка.
Неонатальный скрининг врожденных пороков сердца проводится малышам с цианозом кожи и слизистых оболочек, признаками дыхательной и сердечной недостаточности, которые проявляются после рождения ребенка.
При осмотре в первые минуты жизни врач всегда прослушивает сердце, чтобы исключить вероятность врожденных пороков сердца – ВПС. Для этого определяют интенсивность пульсации периферийных артерий, делают пульсоксиметрию, обязательно проводят тест с вдыханием 100-процентного кислорода.
Повторный осмотр проходит на 3–4 день, чаще всего перед выпиской мамы с младенцем из перинатального центра домой. Врач снова делает пульсоксиметрию, замеряет артериальное давление на руке и ноге, подсчитывает частоту дыхания. Малышу проводят ЭКГ, чтобы исключить аритмию.
По данным статистики, 2–3% новорожденных рождаются с пороками сердца. Кардиологический скрининг новорожденных очень важен, потому что врожденные пороки сердца, в том числе критические, требующие немедленного вмешательства, возможно, хирургического, развиваются в первые дни и даже часы жизни. Так время не будет упущено.
Кардиологический скрининг не является инвазивным, не приносит малышу беспокойства или неудобств, но дает достоверную информацию о здоровье ребенка.
Сроки и место проведения
Неонатальный скрининг новорожденных в России проводится в обязательном порядке. Время взятия крови на исследование у доношенных детей – 2–4 сутки после рождения ребенка, а у недоношенных – на 7 день. Для получения более точного анализа рекомендуют забирать кровь на анализ в возрасте не меньше трех суток, раньше показатели могут быть смазаны.
При этом делают его не позже, чем до 10-дневного возраста.
До готовности анализа крови пройдет некоторое время, поэтому его результаты получит уже педиатр, который будет вести ребенка по месту жительства.
Таким образом, тест можно сделать как в роддоме, так и позже – в детской поликлинике. Если в роддоме пяточный тест не был сделан, в выписных документах делается соответствующая пометка.
В некоторых случаях, например, во время эпидемий гриппа и ОРВИ, тест проводится на дому, чтобы не подвергать новорожденного ребенка риску инфицирования.
УЗИ новорожденным делают в возрасте 1 месяца, а при необходимости повторяют в 3 или 5. Это особенно важно для исследования головного мозга, поскольку примерно к 6 месяцам у ребенка родничок закрывается, что делает исследование невозможным.
Как подготовиться к анализу?
Неонатальный скрининг не требует специальной подготовки. Но перед его проведением ребенка 3 часа не прикладывают к груди. Это может исказить результаты.
Техника проведения его следующая: из пятки новорожденного берется небольшое количество крови и сразу наносится на специальный бланк. На нем отмечены кружками места, куда необходимо капнуть кровь ребенка. После высыхания крови на открытом воздухе в бланк заносится фамилия, имя, отчество ребенка, данные о его дате и времени рождения, делаются отметки о состоянии здоровья по результатам осмотра врачом. В роддоме забор крови на анализ часто делают без присутствия мамы.
Каждый бланк помещается в отдельный конверт и отправляется на проведение анализа в медико-генетический центр, который есть в каждом регионе. Анализ проводится бесплатно. Результаты будут готовы в срок от 10 дней до 3 недель.
Если хотя бы на одно заболевание получен положительный результат, эти данные передаются в детскую поликлинику врачу-педиатру. Ребенку назначается осмотр генетика, который чаще всего назначает повторный тест и дополнительные обследования, чтобы подтвердить или опровергнуть предварительный диагноз.
Расшифровка
Как правило, родители не получают на руки результаты неонатального скрининга. Чаще врач-генетик знакомит их с результатами повторного анализа. Чтобы понять, нормальное ли значение показателей в крови у ребенка, существуют значения нормы.
Так, при анализе на ФКУ содержание ФА в крови ребенка в возрасте до 1 года в норме должна составлять 2–4 мг/%, допустимым является значение до 8 мг/%. Как правило, такой показатель фиксируется во время лечения.
В анализе на врожденный гипотиреоз уровень ТТГ до 20 мкЕд/мл является вариантом нормы. Все образцы с концентрацией гормона выше 20 мкЕд/мл проверяются. Концентрация выше 50 мкЕд/мл позволяет заподозрить заболевание, и только если уровень ТТГ в крови новорожденного выше 100%, вероятность болезни оценивается как высокая.
Оценка результатов неонатального скрининга на галактоземию проводится следующим образом. При показателе уровня тотальной галактозы в сыворотке крови менее 7,2мг/дл – отрицательный, от 7,2 до 10 – пограничный, свыше 10 – положительный.
Скрининг на АДГ основан на выявлении специфичного и чувствительного маркера гормональной диагностики – высокого уровня 17оксипрогестерона – 17-ОНП. У доношенных детей, родившихся позже 37 недели беременности с массой тела более 2 кг, показатель в норме составляет до 30 г/моль. При результате от 30 до 90 г/моль результат считается сомнительным, более 90 г/моль говорит о наличии заболевания у ребенка. Для недоношенных детей нормальным считается результат 60 /г/моль, до 100 г/моль – сомнительным, свыше этого показателя – положительным. Однако у детей с глубокой недоношенностью в норме показатель еще выше, а положительным считается результат более 150 г/моль.
Муковисцидоз определяется по уровню фермента иммунореактивного трипсина. Отрицательный результат – если количество ИРТ не превышает 65–70 нг/мл. Положительным считается анализ, в котором ИРТ в 5–10 раз выше.
Бывают ли ложные результаты?
Как и при любом анализе, результаты неонатального теста могут быть не верными.
Показатели и скрин ошибочно отразят наличие заболевания, если ребенка кормили менее чем за три часа до забора крови, взяли анализ ранее, чем на 4 сутки после рождения.
Не исключен и человеческий фактор, хотя протокол забора крови, и последующих действий медперсонала четко прописан, поэтому вероятность ошибки минимальна.
По статистике, чаще всего ложноположительные результаты могут быть на муковисцидоз. В редких случаях встречаются и ложноотрицательные результаты, но врач может поставить предварительный диагноз и по другим симптомам, а ребенка направить на дополнительные обследования.
Дополнительно о скрининге новорожденных смотрите в следующем видео.