Конфликт резус-факторов матери и плода при беременности: признаки и лечение

Современная наука научилась справляться со многими патологиями беременности, чтобы женщина могла вынашивать здорового малыша. Серьезная проблема – конфликт резус-факторов матери и плода при беременности. Еще несколько десятилетий назад с этим было значительно сложнее, но сегодня медицина приходит на помощь женщине и малышу. В данной статье рассмотрены основные признаки и лечение такой патологии.
Что это такое?
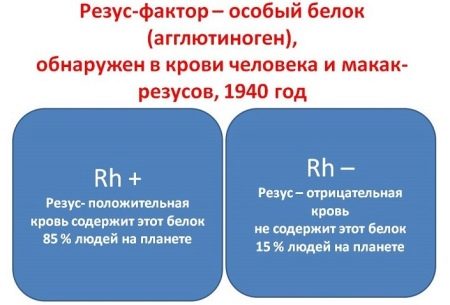
Резус-фактор характеризует кровь человека, как и ее группа. Резус (отрицательный или положительный) нельзя называть «плохим» или «хорошим»: это как цвет волос, длина бедренной кости, размер стопы. Невозможно и изменить резус-фактор крови, он наследуется от одного из родителей и остается с человеком на всю жизнь. Люди передают свои гены, определяющие резус-фактор, детям.
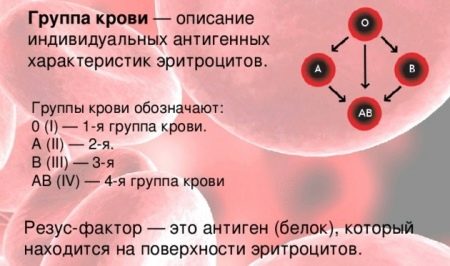
Кровь у разных людей различается тем, есть ли особый белок в эритроцитах – клетках, имеющих очень узкую специализацию (они доставляют кислород). Если белок там присутствует – определяется положительный резус-фактор. Если белка нет, резус-фактор отрицательный.
Свое необычное название он получил от подопытных животных, на которых проводились лабораторные исследования – макак-резусов. У 85% людей положительный резус-фактор, у 15% – наоборот.
Обычно отрицательный резус-фактор никак себя не проявляет, не оказывает влияния на человеческое здоровье, самочувствие, склонность к тем или иным патологиям. Он не дает никаких преимуществ в спорте или интеллектуальных занятиях. Его (как и группу крови) нужно определить, сдав специальный анализ, и запомнить. В советское время даже ставили особый штамп в паспорте, а сегодня нашивки с группой крови и резусом есть на формах военнослужащих, спасателей, пожарных и так далее.
Несколько лет назад появилась теория о том, что группа и резус крови влияют на пищевые предпочтения человека, а также на то, какие продукты ему необходимо употреблять в пищу, а от каких лучше отказаться. Пока эта теория не подтверждена на 100%.
Однако информация об этих параметрах очень важна, если возникает необходимость в переливании крови. Крайне важно, чтобы кровь была перелита от донора с такой же группой крови и с таким же резус-фактором.
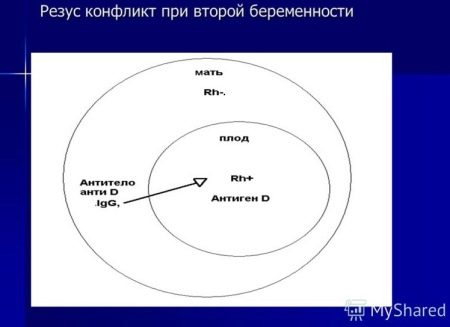
Иногда (но далеко не всегда) эти параметры влияют на вынашивание и на развитие ребенка. Если малышу достался «отцовский» резус, а у матери он другой, такая беременность нуждается в более серьезном отношении. Если понадеяться на судьбу и ничего не предпринимать, беременность может прерваться.
Конечно, резус-конфликт возникает далеко не всегда. Тысячи малышей, рожденных в результате резус-конфликтной беременности, нормально растут и развиваются. Все же при разных резусах крови у родителей нужно серьезно отнестись к возможным осложнениям. На консультации по поводу беременности, которую женщина хочет сохранить, врач обязательно спросит о резус-факторе. Если будущие родители ничего об этом не знают, он назначит анализ на группу крови и резус-фактор.
Известно, что ребенок наследует резус-фактор от одного их родителей. С точки зрения генетики это происходит следующим образом. Человеческие познания о генетике доказывают, что резус-положительный человек может иметь гомозиготный или гетерозиготный генотип.
В зависимости от генотипа супругов (даже в семье, где оба родителя имеют положительный резус крови) у ребенка он может оказаться отрицательным.
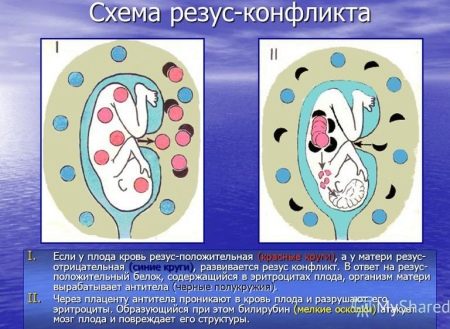
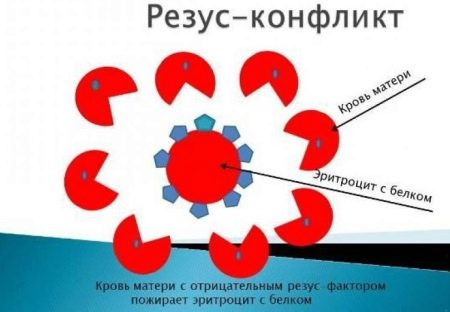
Современные ученые считают, что формирование резус-принадлежности плода начинается на 8 неделе вынашивания. Для малыша с отличающимся от материнского резус-фактором внутриутробный период может быть довольно опасным, поскольку организм женщины «атакует» плод, воспринимая его как угрозу. Такая беременность называется резус-конфликтной. Внутриутробная смертность при этой патологии достигает 6%.
Однако это происходит исключительно тогда, когда беременная женщина не получала адекватного лечения или игнорировала советы специалистов (например, по религиозным убеждениям).
Однако наука не только раскрыла механизм возникновения резус-конфликта, но и разработала эффективные методы его профилактики и лечения. Еще пару десятилетий назад супружеским парам с разными резус-факторами крови не рекомендовали иметь более одного ребенка, чтобы избежать возможных осложнений. Сейчас семьи, где у родителей резус-факторы крови не совпадают, могут иметь двух или даже трех детей.
Приблизительно у 99% людей, принадлежащих к монголоидной расе, положительный резус-фактор. Среди европеоидов их доля меньше – 90%.
Причины возникновения
Резус-фактор определяется тремя парами генов. Главный ген у каждого человека является либо доминантным (его обозначают D), либо рецессивным (d). Гомозиготный генотип – когда от отца и матери ребенок унаследовал один и тот же резус крови. Ген обозначается сочетанием DD или dd. При гетерозиготном генотипе ребенок получает два разных гена – Dd.
При генотипе DD или Dd резус-фактор человека положителен, при генотипе dd – наоборот. Однако такие подробности выясняются только при зачатии посредством процедуры ЭКО, когда пару проверяют на различные факторы. Чаще люди знают только группу крови и резус-фактор. Бывает так, что и эти параметры не определяют. Однако уже на протяжении 30 лет анализ на группу крови и резус-фактор берут еще в роддоме.
Обычно вполне достаточно и этой информации. Резус-конфликт при вынашивании может возникнуть даже в том случае, если у обоих супругов положительный резус.
Причина всегда в том, что резус-фактор ребенка не совпадает с материнским. В этом случае иммунная система женщины принимает плод за элемент, несущий в себе чуждые гены, и стремится освободить от него организм. По этому же принципу иммунитет человека борется с вирусами.
Несовместимость проявляется не всегда. Вероятность проявления негативных симптомов во время первой беременности по одним источникам не превышает 5%, по другим – 10%. Это верно, если женщина состоит на учете по беременности и учитывает назначения.
Обычно с каждой следующей резус-конфликтной беременностью количество антител в крови женщины увеличивается, поэтому выносить ребенка становится все сложнее.
Однако есть случаи, когда при несовпадении резуса крови у матери и плода не возникает конфликт. В таком случае не развивается гемолитическая болезнь малыша, ребенок рождается здоровым.
Кроме того, в медицине зафиксированы случаи, когда при высоком титре антител в крови матери гемолитическая болезнь у плода не развивается. Специалисты установили, что в материнской крови могут формироваться антитела двух типов. Некоторые имеют достаточно большую молекулу. Такие антитела плацентарный барьер не пропускает в систему кровообращения ребенка.
Таблица совместимости:
|
Мужчина |
Женщина |
Ребенок Положительный/отрицательный,% |
Вероятность резус-конфликта,% |
|
Положительный |
Положительный |
75/25 |
0 |
|
Положительный |
Отрицательный |
50/50 |
50 |
|
Отрицательный |
Положительный |
50/50 |
0 |
|
Отрицательный |
Отрицательный |
0/100 |
0 |
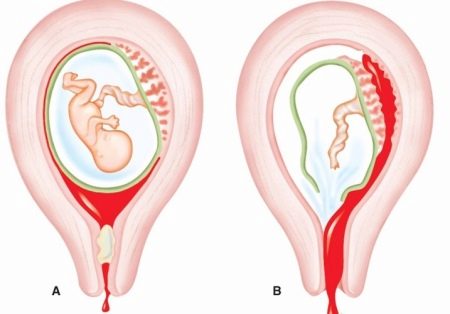
Существует еще один вид конфликта крови женщины и ребенка – по группе крови, когда она наследуется от мужчины или не совпадает с группой обоих родителей. Несовместимость по группе встречается гораздо реже. Для этого необходимы определенные условия: кровь плода попала в материнскую или наоборот, и при этом у ребенка и матери разные группы. В норме плацента препятствует слиянию крови, но это может произойти, например, если она частично отслаивается.
Механизм этой патологии основан на том, что эритроциты первой группы крови не содержат антигены А и В, которые есть в крови других групп. Первая группа также отличается наличием антител α и β, которые, встречаясь с «чужими» антигенами, начинают разрушать эритроциты плода. Распад клеток сопровождается выделением веществ, которые отрицательно влияют на развитие внутренних органов ребенка – печени, почек, головного мозга. Основным среди токсинов является билирубин.
На каком сроке?
Если у будущих родителей разные резус-факторы, то врач направит женщину на дополнительное обследование крови – на наличие антител. Даже в случае первой беременности сенсибилизация (приобретение организмом повышенной чувствительности к чужеродным антителам) может произойти при переливании крови – или если ребенка вынашивает мать с другим резус-фактором. В этом случае в крови матери уже содержится небольшое количество антител.
Резус-принадлежность плода определяется после 8 недели вынашивания. На этом сроке организм женщины начинает реагировать, продуцируя все больше антител. Их концентрация в крови матери становится опасной для ребенка во второй половине беременности.
Для профилактики резус-конфликта на 28 неделе беременности женщине вводится специальный препарат, который обеспечивает защиту ребенка на 12–14 недель – до наступления родов.
Однако во время следующей беременности показатель титра антител нужно постоянно контролировать, проводя анализы крови не реже одного раза в месяц.
Последствия
Результат резус-конфликтной беременности зависит от того, получала ли женщина адекватную медицинскую помощь во время ее течения. Кроме того, при первой беременности наступление угрожающих плоду последствий менее вероятно, поскольку в крови матери еще не накопилось достаточное количество антител, атакующих ребенка с другим резус-фактором.
При второй и следующих беременностях вероятность наступления негативных последствий для ребенка гораздо выше – особенно в том случае, если после первых родов не были предприняты необходимые меры. Следует, например, помнить о том, что в течение 48–72 часов нужно ввести антирезусный иммуноглобулин.
В большинстве случаев без профилактики резус-конфликт сказывается на развитии плода: у ребенка развивается гемолитическая болезнь новорожденных. На тяжесть протекания этой болезни влияют различные факторы – в том числе и то, какая по счету беременность была у женщины. Очень важно, произошла ли сенсибилизация до наступления первой беременности, применялся ли резус-конфликтный иммуноглобулин, проводились ли дополнительные процедуры, манипуляции – плазмаферез и внутриутробное переливание крови.
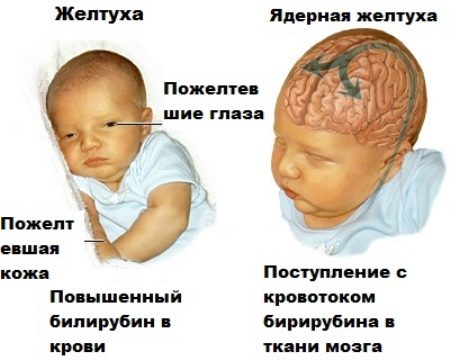
После рождения ребенка гемолитическая болезнь диагностируется при наличии желтухи у новорожденного.
Конечно, диагноз должен быть подтвержден анализом на билирубин. У ребенка также может развиться анемическая форма болезни. Ее признаком является бледная кожа в первые дни жизни. Однако это одна из наиболее легких форм ГБН.
Желтуха считается среднетяжелым вариантом гемолитической болезни новорожденных. Более того – состояние малыша после рождения продолжает ухудшаться. Дело в том, что в крови малыша продолжается распад вещества билирубина, накопившегося за время внутриутробного развития при резус-конфликтной беременности. Ребенок в это время вялый, почти постоянно спит, его мышечный тонус снижен.
Если не назначено соответствующее состоянию новорожденного лечение, то уровень билирубина продолжает расти (до 3–4 суток), самочувствие малыша ухудшается. К симптомам добавляются признаки так называемой ядерной желтухи – вплоть до судорог. Ядерная желтуха грозит разрушением головного мозга.
Самой тяжелой формой гемолитической болезни является отечная. При проведении УЗИ-скрининга в третьем триместре врачи часто отмечают ее симптомы. Самый явный – значительные размеры внутренних органов ребенка. После появления на свет младенец находится в тяжелом состоянии, в грудной и брюшной полостях накапливается жидкость, все ткани отечны. Выявляют значительное увеличение печени и селезенки, признаки сердечной, а также легочной недостаточности.
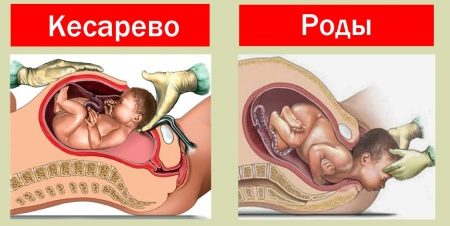
Как правило, при этом варианте течения ГБП роды наступают раньше положенного срока. Если состояние плода ухудшается, осуществляется искусственная стимуляция родов или проводится кесарево сечение.
После рождения ребенка с гемолитической болезнью врачи сразу приступают к лечебным процедурам. Они направлены на снижение уровня билирубина, очищение крови ребенка от материнских антител, повышение гемоглобина.
При легкой степени ГБН, которая проявляется легкой желтухой, ребенку назначают сеансы фототерапии. Под воздействием света уровень билирубина в крови ребенка снижается. Весьма действенным является также метод гипербарической оксигенации. Новорожденного кладут в специальную барокамеру, где он дышит чистым кислородом. Обычно после нескольких процедур билирубина становится меньше.
Если ребенок находится в тяжелом состоянии, для быстрого уменьшения количества билирубина используют эффект от проведения таких манипуляций, как заменное переливание крови и гемосорбция.
Во время процедуры переливания у младенца забирают кровь с большим количеством билирубина. Затем через пупочную вену младенца вливают донорскую кровь. Иногда переливают до 70% от объема крови ребенка. Как правило, на практике объем рассчитывают как 150 мл на каждый килограмм веса. Такое переливание крови может проводиться несколько раз, пока уровень билирубина не опустится до приемлемых значений.
Гемосорбция – тот же плазмаферез, когда кровь ребенка пропускают через аппарат со специальными фильтрами, задерживающими билирубин и антитела.
Симптомы
У беременной женщины резус-конфликт протекает бессимптомно, она не чувствует каких-то особых признаков – кроме обычных для беременности недомоганий. Иногда у женщины проявляются симптомы, схожие с токсикозом.
Гораздо тяжелее резус-конфликт отражается на плоде. Часто при отсутствии адекватной врачебной помощи возможна замершая беременность (или ее самопроизвольное прерывание). Если показатель титра антител в крови женщины находится на высоком уровне, то развитие резус-конфликта начинается довольно рано. Это становится причиной гибели ребенка в период между 20 и 30 неделей.
Единственным способом своевременно выявить резус-конфликт является специальный анализ крови на антитела. На более поздних сроках признаки резус-конфликта становятся заметными и на УЗИ-скрининге. Врач отмечает увеличенные размеры внутренних органов ребенка, явные признаки анемии, отечность. Другие признаки – утолщенная плацента, большое количество околоплодных вод. Плод принимает характерную позу Будды, когда колени из-за увеличившегося живота разведены.
Для получения дополнительной информации о состоянии плода назначают такие процедуры, как допплерометрию и КТГ. На допплерометрии врач определяет, нормально ли развита и как функционирует система кровообращения (между матерью и ребенком). Это важный показатель, поскольку при резус-конфликтной беременности кровоток часто снижается.
Кардиомониторинг плода позволяет зафиксировать частоту сердечных сокращений малыша. Результат кардиоомониторинга похож на ленту ЭКГ. Более частые или редкие сердечные сокращения говорят о плохом самочувствии ребенка.
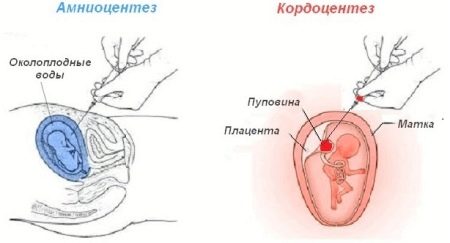
В последние годы для получения информации о состоянии плода применяют инвазивные методики диагностики. Это амниоцентез (прокол плодного пузыря со взятием амниотической жидкости), кордоцентез – забор на анализ пуповинной крови. В обоих случаях проводится анализ амниотической жидкости или пуповинной крови – на билирубин.
Поскольку инвазивные методы диагностики не являются полностью безопасными, то их проводят только при высоком титре антител. Для амниоцентеза важным показателем является титр антител выше 1: 16, для кордоцентеза – 1: 32. Еще одним аргументом для назначения является рождение в прошлом детей, которые страдали тяжелой формой ГБН.
Анализы
Анализ крови будущей матери на антитела является основным методом диагностики. При этом определяется такой показатель, как титр антител.
Первый анализ проводится при постановке женщины на учет по беременности, чтобы определить, происходила ли сенсибилизация ранее. Если у матери резус крови отрицательный, а у отца – положительный, то до 28 недель анализ повторяют каждые 4 недели, до 36 недель – каждые две недели, а после – еженедельно. Небольшим считается значение 1: 2. Если титр антител достигает значения 1: 4, это означает, что произошла сенсибилизация женщины, начала развиваться иммунологическая реакция.
Показатель титра антител свыше 1: 16 означает, что необходимо дополнительно обследовать ребенка – например, может быть назначен амниоцентез. Риск гибели плода при титре антител 1: 16 повышается, но незначительно (составляет около 10%).
Если показатель в третьем триместре возрос до 1: 32, то решается вопрос об искусственной стимуляции родов. При таком показателе состояние ребенка ухудшается.
Конечно, при этом учитываются и другие факторы – например, симптомы гемолитической болезни у малыша, подтвержденные УЗИ-скринингом.
Лечение
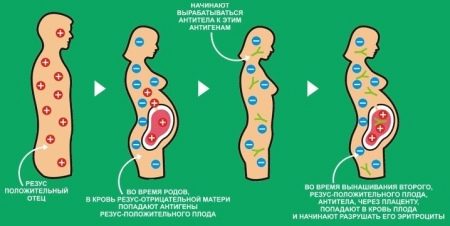
Резус-конфликт появляется, если у мужа и жены разные резус-факторы, а малыш наследует резус от отца. На протяжении беременности в организме женщины вырабатываются антитела, которые атакуют плод, принимая его за чужеродный элемент.
Однако во время первой беременности вероятность возникновения осложнений мала. Во время второй беременности антитела начинают вырабатываться снова, и титр антител возрастает.
С каждой следующей беременностью организм матери все сильнее атакует плод, даже если до этого произошел выкидыш.
Чтобы избежать осложнений (особенно при второй и последующих беременностях), в течение 24–72 часов после родов женщине в соответствии с клиническим протоколом вводится антирезус-иммуноглобулин, так называемая прививка против резус-конфликта. Это вещество содержит антитела, антирезусы, взятые у доноров. Они разрушат эритроциты ребенка, попавшие в кровь женщины, выработка антител прекратится. Следующая беременность будет протекать на фоне меньшего количества титра антител в крови матери.
Потом дети родятся здоровыми – или с минимальными проявлениями ГБН. Аналогичные действия необходимо предпринять, если произошел выкидыш, после медицинского аборта, внематочной беременности.
Обычно укол назначается женщине и в других случаях, когда ее кровь могла смешаться с кровью плода. Это, например, кровотечения или такие манипуляции, как амниоцентез или биопсия хориона. Обе эти процедуры являются инвазивными, они связаны с проникновением в околоплодный пузырь и плаценту. Они могут привести к появлению в крови женщины титра антител, поэтому после таких манипуляций вводить антирезусный иммуноглобулин можно вплоть до 7 месяца беременности.
Если после первой беременности антирезус-иммуноглобулин не был введен, допускается его применение на 28 неделе следующей беременности. Однако этот метод небезупречен, поэтому манипуляцию проводят только по медицинским показаниям и с согласия будущей матери.
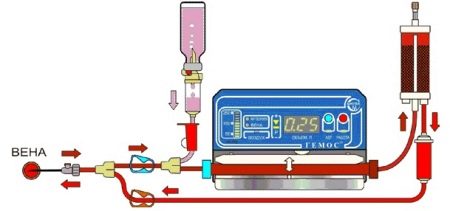
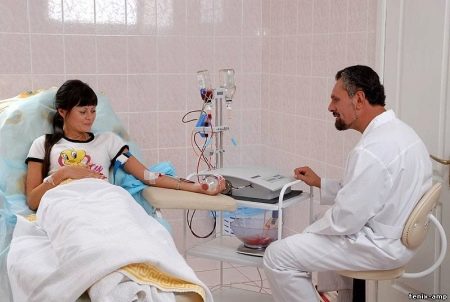
Однако введение антирезусного иммуноглобулина – это больше профилактика резус-конфликта. В настоящее время максимально эффективным способом лечения этой патологии врачи называют переливание крови плоду. Впервые оно было проведено в 1963 году, но до сих пор каждая такая процедура является уникальной.
В феврале 2017 года такая процедура была проведена специалистами Оренбургского областного перинатального центра. Переливание донорской крови плоду проводят при обязательном контроле, с помощью УЗИ. Кровь переливают через пуповину.
Это очень эффективная процедура, позволяющая предотвратить самопроизвольное прерывание беременности или преждевременные роды. Однако манипуляция является довольно рискованной.
Для борьбы с резус-конфликтом врачи пытались применять также мембранный плазмаферез – очистку плазмы крови. Эта процедура похожа на введение лекарств внутривенно (через капельницу). Только в этом случае из вены сначала забирается плазма (небольшими порциями). Она проходит через специальный фильтр и вливается уже очищенной.
Эта процедура обычно длится около часа, пациентка лежит на кушетке или сидит в удобной позе. За один сеанс можно очистить от одного до четырех литров крови.
При резус-конфликтной беременности женщине переливается донорская плазма, не имеющая антител. Это позволяет снизить титр антител в крови будущей матери и улучшить состояние ребенка. Если судить по отзывам матерей на форумах, посвященных беременности, можно отметить, что процедура мембранного плазмафереза помогает далеко не во всех случаях.
Чаще всего кровь беременной женщины чистят небольшими дозами. Донорской плазмы за один сеанс нужно немного. Будущей матери назначают по одному-два сеанса в сутки и контролируют уровень титра антител в крови. Если заметен эффект от процедуры, ее повторяют до 20–22 раз.
Плазмаферез назначают с 5 месяца. Чаще всего эту процедуру проводят во время третьего триместра беременности.
Иммуносорбция плазмы – процедура, которая похожа на плазмаферез. Кровь в этом случае пропускают через угольный фильтр, задерживающий вредные вещества. В организм женщины кровь возвращается в очищенном виде.
Плазмаферез можно делать и ребенку в первые дни жизни. Поддерживающая терапия включает введение препаратов альбумина (это, например, «Эпокрин»), а также глюкозы.
Более необычным методом лечения резус-конфликта при беременности является трансплантация кожного лоскута мужа на бедро женщины (на сроке более 12 недель). Чужая кожа «отвлекает» на себя внимание антител, что облегчает состояние плода, однако ненадолго. Известен случай, когда женщине делали 10 таких пересадок, и это дало ей возможность доносить ребенка. Однако этот метод признан малоэффективным.
Методы профилактики осложнений
Поскольку резус-конфликт проявляется во время беременности, если у будущих матери и отца резус-факторы крови не совпадают, лучше заранее проверить титр антител у женщины. Если сенсибилизация еще не произошла, титр будет нулевым. Это увеличивает шансы на рождение здорового ребенка.
Если есть подозрения, что у матери с отрицательным резусом ребенок имеет положительный (например, если у отца резус тоже положительный), то врач обязательно назначит такой анализ. Он будет повторять его ежемесячно, чтобы отследить показатель в динамике.
Различные резусы крови у мужа и жены – это не противопоказание к беременности, но необходимо контролировать ситуацию с помощью специалистов.
Можно ли кормить грудью?
Решить, показано ли новорожденному грудное вскармливание, может только врач. Это решение основывается как на индивидуальных показателях, так и на профессиональном опыте. Если результаты анализов показывают, что гемолитическая болезнь новорожденного протекает в тяжелой форме, от кормления грудным молоком лучше воздержаться.
Дело в том, что в возрасте до 7 дней все еще велик риск попадания в кровь малыша материнских антител. Это может стать причиной ухудшения его состояния. Это происходит, если в крови матери высокий титр антител. Однако отказ от грудного вскармливания даже в случае тяжелого течения ГБН является временной мерой.
В этот период (его продолжительность также определяет врач) малыша докармливают, применяя специальные смеси, донорское, пастеризованное, а также сцеженное молоко. Если ребенок родился недоношенным, то возможно кормление через зонд. Кроме того, если назначена процедура фототерапии, понадобится дополнительная жидкость.
Если ребенок получает меньше питательных веществ, то и билирубин из его организма выводится медленнее. Как только состояние новорожденного улучшается, назначается грудное вскармливание. Молоко матери является для малыша наилучшим из всех возможных вариантов питания, поскольку так он получает все необходимое для развития.
Когда у матери в крови титр антител невысокий, ограничений по грудному вскармливанию нет. Женщина начинает кормить ребенка почти сразу после рождения: сначала молозивом, затем – молоком.
Полный отказ от грудного вскармливания – очень редкая и радикальная мера. Она подойдет только в том случае, если ребенок находится в тяжелом состоянии. Такая же тактика применяется при конфликте по группам крови.
Советы и рекомендации специалистов
Если у женщины были беременности, закончившиеся самопроизвольными или медицинскими абортами, рождением детей с гемолитической болезнью новорожденного, то нужно обязательно рассказать об этом на первом приеме врача. Даже если беременность первая, но у мужа и жены разные резусы крови, это требует осуществления дополнительных анализов. Врач должен знать об этой особенности.
Подробнее о конфликте резус-факторов матери и плода при беременности смотрите в следующем видео.